緑内障

最近なんとなく視界が狭くなってきた、目がかすむ、視野の一部がぼんやりするといった緑内障の具体的な症状が出て来る場合もありますが、初期段階は緑内障であっても日常生活を難なく過ごせる場合もあります。
一般的に40歳以上の20人に1人が発症するといわれている緑内障は、その自覚症状のなさからいざ治療を始める段階では、重症になっている可能性があります。
そうならないためにも緑内障とは、どういった病気で何が原因なのか、どんな治療方法があるのかなど詳しく解説します。
緑内障とは
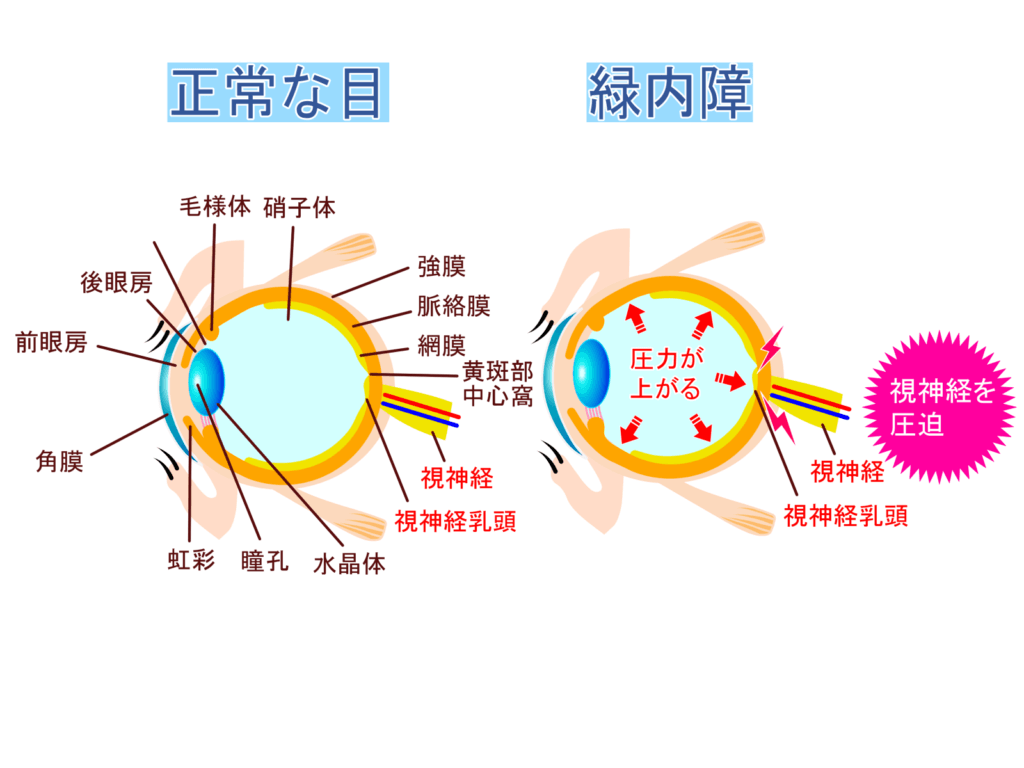
緑内障は、視眼圧の異常が原因で神経と呼ばれる器官が目からの情報を脳に伝達する際に障害が発生し、それによって視野(見える範囲)が狭くなる病気です。
治療が遅れると失明に進行する可能性もあります。
視神経の症状は、だんだんと見える範囲が狭くなっていく特徴があります。
しかしこの進行は非常に緩慢であり、両方の目の症状が同時に進行することはまれです。そのため、自覚症状がほとんどないまま、病気が相当進行するまで気づかないことがあります。
緑内障は主に中高年の方に発症する代表的な病気の一つであり、症状がない場合でも、定期的な眼科検診を受けることが推奨されています。
房水と眼圧の関係
まぶたの上から眼を軽く触れると、風船のような弾力が感じられます。
これは眼の内部に充満している液体(房水)が一定の圧力を維持しながら循環しているためであり、この房水による眼球内の圧力を「眼圧」と呼びます。
房水は絶え間なく毛様体から分泌され、眼球内を巡回していますが、何らかの原因で房水の排出経路(隅角の線維柱帯)が詰まったり、機能が低下すると、房水が眼球内に蓄積し、眼圧が上昇します。
つまり、眼内の房水が過剰に産生されるか、排出が不足することで眼圧が上昇し、異常に上昇した眼圧が視神経にダメージを与え、緑内障が進行します。
緑内障の進行度合いによる見え方のイメージ
緑内障は進行性の病気であり、放置していると悪化し、進行が進むと失明に至ることがありますが、それまでには時間がかかります。治療を軽度な段階で開始することで、視力障害や失明のリスクを低減できます。
進行度合いによる見え方のイメージは、
初期段階:視野の一部が欠落
初期の段階では、完全に視界が失われるわけではありません。
症状としては、気づいていないか、または何かを見ようとすると何となく見づらく感じたり、かすんだりし、視野の一部がぼんやりすることがあります。
暗くはなりません。さらに、片目ずつ見た場合でも、片方の目にかすんだ箇所があっても、通常は両目を協調して使用しています。
中期段階:視野の損失が進行
緑内障が中期以降に進行すると、かすみが徐々に強くなりますが、それでもまだまだ緑内障ではない可能性を疑う人は多くありません。
例えば、片方の目の視野が極端に狭まっていても、もう一方の目の視野が維持されている限り、視野が制限されていることに気づくのが遅れることがあります。
中期以降程度の緑内障であったとしても、両眼で見ていると気づかないことも珍しくありません。
特に上方向の視野が欠けている場合、年配の方は上まぶたが垂れ下がっていることから、気づきにくくなります。最初に片目を隠して、視野を確認してみましょう。
緑内障の種類と原因

緑内障の種類は以下のように大きく3つに分類できます。
- 原発緑内障(開放隅角緑内障、閉塞隅角緑内障)
- 続発緑内障(開放隅角緑内障、閉塞隅角緑内障)
- 小児緑内障(原発小児緑内障、続発小児緑内障)
原発緑内障についてとその原因
原発緑内障とは?
原発緑内障は、房水の排出路が詰まることで引き起こる原発開放隅角緑内障(広義)と、隅角が閉塞されることで発生する原発閉塞隅角緑内障の2つのタイプに分類されます。
通常、緑内障と呼ばれているのは原発緑内障のことです。
原発緑内障が緑内障の90%以上を占め、その中でも原発開放隅角緑内障は男女を問わず最も多いタイプで、特に40歳以上によく見られます。
原発緑内障の原因
緑内障は、様々な原因が考えられますが、検査をしても原因が特定できない場合、それは原発開放隅角緑内障として知られています。
続発緑内障についてとその原因
続発緑内障とは?
続発緑内障の症状は、緑内障と同様に視神経の障害や視野の欠けがゆっくり進行するため、異常に気付くのが遅れがちです。
ただし、急性の緑内障発作を引き起こすことがあり、急激な目の痛み、充血、頭痛、吐き気、嘔吐などが起こることがあります。
失明リスクが高いため、速やかに眼圧を下げる適切な治療が必要です。
続発緑内障の原因
眼圧は、外傷、ぶどう膜炎や白内障などの眼の病気、全身疾患に起因する糖尿病、ステロイド薬の副作用などによって上昇することがあります。
これらの原因により引き起こされた緑内障が続発緑内障と呼ばれます。
続発緑内障とは、眼圧が外傷、ぶどう膜炎、白内障、全身疾患、糖尿病、ステロイド薬の副作用などによって上昇し、これらの原因によって引き起こされる緑内障のことです。
続発緑内障の原因は通常の緑内障同様に、閉塞隅角型と開放隅角型の2つに大別され、それぞれ異なる原因が関与しています。
閉塞隅角型は、虹彩によって前房隅角が閉塞し、房水の流れが悪化するタイプです。
水晶体の亜脱臼、ぶどう膜炎、眼球内の手術後の合併症などが原因で、虹彩が押されて隅角閉塞が生じ、眼圧が上昇して緑内障が発症します。
一方、開放隅角型は前房隅角に閉塞や狭窄がなく、房水の流れが悪化するタイプで、高齢者でよく見られます。
原因としては、ぶどう膜炎や白内障などの目の病気、糖尿病、網膜症、外傷があげられます。これらの状態で眼圧が上昇し、緑内障が発生します。
閉塞隅角型
虹彩によって前房隅角が閉塞し、房水の流れが悪化するタイプ
- 水晶体の亜脱臼
- ぶどう膜炎
- 眼球内の手術後の合併症
開放隅角型
前房隅角に閉塞や狭窄がなく、房水の流れが悪化するタイプ
- ぶどう膜炎
- 白内障などの目の病気
- 糖尿病
- 網膜症
- 外傷
小児緑内障についてとその原因
小児緑内障とは?
隅角の発達異常などが原因で生じる緑内障は、生まれつきの眼圧上昇に関連しており、いくつかの異なるタイプに区分されます。
早発型小児緑内障は、生後1歳までに発症し、遅発型小児緑内障は10~20歳代に症状が現れます。
小児緑内障の原因
原発小児緑内障の原因はまだ正確には解明されていません。続発小児緑内障の誘因としては、眼の形成異常があげられ、具体的には虹彩(無虹彩症、茶目がない)や角膜の発育異常(ペータース異常)が含まれます。
子どもの緑内障の原因となる全身の病気には、Down症や代謝異常(体内の酵素の異常により新陳代謝やエネルギー産生が阻害される)、全身の血管に異常をきたすスタージ・ウェーバー症候群などが挙げられます。
また、外傷やステロイドの使用によって、後から緑内障になる場合もあります。
緑内障の検査

緑内障の診断には、眼圧検査、眼底検査、視野検査の3つの要素が必要です。
慢性緑内障の場合、眼圧が高くない(正常眼圧緑内障)こともよくありますが、治療方針を検討するためには、眼圧検査が不可欠です。
緑内障の診断原則は、眼底検査で視神経が減少した領域が見られ、それがほぼ視野の異常と一致する場合に、緑内障と判断されます。
その他にも、緑内障の種類を確定するために、隅角検査や目の前の部分を観察する細隙灯顕微鏡検査などがあり、これらも重要です。
- 眼圧検査
眼球の硬さである眼圧を空気を吹きつけて測定します。
- 眼底検査
眼球の奥に位置する網膜や視神経の状態を観察し、視神経乳頭に異常があるかどうかを確認します。
- 隅角検査
特殊なレンズを使用して眼圧上昇の原因がないか隅角を調べ、緑内障の種類を判別します。
- 視野検査
中心の1点を見つめたときに上下左右がどの範囲まで見えるかを確認します。また、どの程度の暗さまで識別可能かも確認します。
- 細隙灯顕微鏡検査
細隙灯顕微鏡検査は眼の診断において極めて重要であり、通常、診察のたびに実施されます。この検査では、拡大鏡である細隙灯を使用し、帯状の光を眼に当てて主に前眼部を観察します。結膜、角膜、前房水、虹彩、瞳孔、水晶体などが観察可能であり、特殊なレンズを使えば後極部(硝子体、網膜など)の状態も確認できます。
- OCT検査(光干渉断層計)
網膜の断面を詳細に観察し、視神経乳頭の形状を調べる画像検査です。緑内障では網膜の神経層が薄くなることがあり、視野検査では検出が難しいごく初期の緑内障の診断に役立ちます。
緑内障の治療・手術
治療は目薬やレーザー治療などがありますが、進行が著しい場合は手術が必要となります。
点眼薬
緑内障治療に使用される点眼薬には、個人の状態やライフスタイルに合わせて細かく調整可能な様々な効果があります。
これらは、基本的なものから房水の生産を抑制したり排出を促進するもの、瞳孔を収縮させて隅角を広げる効果のある点眼薬、視神経の機能をサポートする循環改善の点眼薬までが含まれ、これらを組み合わせることで高い治療効果が期待される場合もあります。
点眼薬を複数組み合わせても目標とする眼圧まで下がらない場合には、内服薬やレーザー治療、手術が必要になります。
レーザー治療
さまざまな緑内障レーザー治療がありますが、これらは患者の状態によって選択されます。
マイクロパルス経毛様体光凝固
2017年秋に国内で承認された最新の緑内障治療レーザーを使用しています。
手術よりも術後の通院や管理がしやすく、効果が高く持続性も長いため、合併症が少なく、あらゆる緑内障のタイプに適しています。
点眼が難しい患者や通常の線維柱帯切除術が適さない患者に対して行われます。治療は痛みを伴わず、点眼麻酔を行います。
マイクロパルス毛様体光凝固は、白目の上下それぞれに40秒ずつレーザーを照射するだけです。
基本的には痛みを伴わないため、麻酔が施されます。
SLT(選択的レーザー線維柱帯形成術)
開放隅角緑内障において、線維柱帯が詰まっている房水の排出口に対して行われる治療法です。この治療は外来で行われ、ほとんど痛みを伴いません。
片眼においても治療の所要時間は約5分程度です。
SLTの対象は、緑内障治療が初期段階の方、緑内障点眼がアレルギー等の理由で難しい方、点眼にもかかわらず目標眼圧に達しない方などです。
治療は点眼麻酔を用いて行われ、5〜10分で終了します。
LI(虹彩光凝固術)
原発閉塞隅角緑内障/原発閉塞隅角症に適応される治療法で、水晶体と瞳孔の間が狭くなる原因となる緑内障のタイプに適用されます。
虹彩に孔を開けてバイパスを作り、急激な眼圧上昇を抑えることが目的です。
眼圧が十分に下がらない場合や眼の状態が悪い場合は、白内障手術や緑内障手術が行われます。
LGP(レーザー隅角形成術)
レーザーの熱を使用して虹彩を収縮させ、隅角を広げる治療法で、プラトー虹彩形状の治療や隅角癒着解離術後の再癒着防止の目的で行われます。
手術
緑内障手術も視野の悪化の速度を抑えるために行われ、眼圧を下げることがその効果です。
この手術は主に点眼治療が不十分であるか、点眼治療が続けられない場合に実施されます。
低侵襲緑内障手術(MIGS:microinvasive glaucoma surgery)
低侵襲緑内障手術(MIGS)は、新しく開発された器具やステントを用いる手術で、合併症が少なく、切開が小さく手術時間が短く、術後の視力低下期間も減少する特徴があります。
しかし、眼圧下降効果は従来の手術に比べて低いです。
ただし、眼圧の下降効果は伝統的な緑内障手術に比べてやや劣ることが知られており、また、緑内障の病型によって手術後の成績が異なることもあります。
従って、どの患者様に対してこの手法を選択するべきかは、術前に慎重に評価しておく必要があります。
眼圧の下降効果は伝統的な手術に比べて低くなりますが、点眼薬と併用することで目標の眼圧まで下げることができます。
また、白内障手術と同時に行うことも可能であり、手術による身体への負担を軽減できます。
低侵襲緑内障手術で十分な眼圧低下が得られない場合は、線維柱帯切除術(トラベクレクトミー)を検討することがあります。
iStent
iStentは非常に小さい眼内ステントで、Schlemm管に挿入されます。適用の緑内障のタイプや重症度によって制限があります。
また、使用には白内障手術を同時に手術する必要があり、効果や異物挿入のリスクを考慮して川越西眼科では採用していません。
Microhook ab interno trabeculotomy(μLOT)
iStentは非常に小さい眼内ステントで、Schlemm管に挿入されます。適用の緑内障のタイプや重症度によって制限があります。
また、使用には白内障手術を同時に手術する必要があり、効果や異物挿入のリスクを考慮して川越西眼科では採用していません。
緑内障手術
MIGSだけで全ての緑内障を手術できれば良いですが、眼圧下降効果が弱い、進行した緑内障には適さない、適応外の緑内障がある場合などの理由で、従来の手術が選択されることがあります。
流出路再建術
房水の流出を良くすることで眼圧を下げる手術で、線維柱帯切開術と隅角癒着解離術があります。
- 線維柱帯切開術
線維柱帯を切開し、房水の流れを改善します。若い患者に多く行われ、手術時間は約40~45分程度です。
- 隅角癒着解離術
閉塞隅角緑内障では虹彩が隅角をふさいでしまうことがあります。虹彩をへらで外すことで房水の流れを改善し、レーザー隅角形成術(LGP)が行われます。
濾過手術
房水排出経路を新しく作り眼圧を下げる手術です。
当クリニックでは、特にEX-PRESS留置術を採用しています。
- 線維柱帯切除術
白目の部分において結膜・強膜に新しい排水口を作成します。眼の中の房水は、開けた孔から濾過胞として結膜の下に排出されます。
眼圧は非常に良く下がりますが、眼圧の調整が非常に難しく、早期・晩期の合併症が比較的多いというデメリットが存在します。そのため、頻回の外来通院と処置(レーザーや縫合など)が必要となります。
難易度が高い手術ではありますが、この手術がないと治療が不可能な緑内障も多く見られるため、必要に応じて実施されます。 - EX-PRESSシャント留置術
白目の部分において結膜・強膜に新しい排水口を作成しますが、EX-PRESSと呼ばれる短いシャントを眼に挿入することで安定した水の流れを確立します。
線維柱帯切除術よりも合併症の頻度が低く、眼に対する負担も軽減される点がメリットです。
まとめ
緑内障は、だんだんと見える範囲が狭くなっていきますが、両目同時での進行することはほとんどないため、自覚症状に頼ることが難しい病気です。
そのため、40歳を過ぎたら、自覚症状がなくても眼科で定期的に視力検査、眼圧検査、眼底検査といった目の検査を受けて早期発見を目指しましょう。
このとき、視神経の状態を調べるためのOCTも併せて行うと、視野が欠けていない段階の緑内障も発見できる可能性もあるため、半年から1年に1回の頻度で診察と検査を受けることが重要です。
当クリニックでは、緑内障以外にも患者様の幅広いニーズに対応すべく日帰り白内障手術、硝子体手術、緑内障手術、涙道内視鏡、角膜移植など、地域で高度な眼科医療を提供しています。
地域に密着した医療機関として、バリアフリーな院内環境や手術見学のためのご家族のサポートなど、設備面での安心を確保し、分かりやすい説明や資料提供などソフト面でも患者様に安心感をお届けできるように取り組んでいます。
また、ネット予約システムの導入など、利便性向上にも配慮していますので、目のことでお困りの際は、お気軽にご相談ください。
サイト監修者について

医療法人七彩
理事長 本間 理加
これまで大学病院に長く従事し、白内障手術をはじめとして、網膜硝子体手術、緑内障手術、眼瞼下垂、角膜移植など様々な眼科手術に豊富な執刀実績を持ちます。現在医療法人七彩の理事長として川越エリアを中心として手術に特化した眼科クリニックを2医院展開しています。